El tema salud se menciona repetidamente en el Plan Nacional de Desarrollo publicado oficialmente el 12 de julio pasado. Se expone que los próximos años se realizará todo lo necesario para que en 2024 toda la población reciba atención médica y hospitalaria gratuita, incluyendo medicamentos, material de curación y exámenes clínicos; entre las acciones generales para lograrlo se menciona el combate a la corrupción, la dignificación de los hospitales, la prevención de enfermedades, la información sobre adicciones y el impulso al deporte.1

Ilustración: Víctor Solís
Entre otros aspectos indispensables de la estrategia, al Plan le falla subrayar una acción impostergable: el fortalecimiento presupuestal del sistema de salud para que sea capaz de garantizar plenamente el derecho a la protección en salud. El propio diagnóstico del Plan apunta que los servicios de salud han padecido estrecheces presupuestales. Es un señalamiento correcto. Nuestro país, a pesar de los incrementos en inversión derivados, sobre todo, de las modificaciones a la Ley General de Salud de 2003 y la creación de la Comisión de Protección Social en Salud y su brazo operativo el Seguro Popular, no está dedicando lo suficiente. La tendencia se confirma este 2019, año en que, por cierto, se agravaron las limitaciones, y de no tomarse medidas correctivas continuarán agudizándose las insuficiencias para asegurar cobertura y calidad en la atención a la salud y la construcción de un sistema preventivo robusto.
Nuestra baja inversión en salud no sólo es relativa si la comparamos con otros países, incluyendo los de un nivel parecido de desarrollo, sino también frente al esfuerzo que, como ya se mencionaba, México llegó a realizar hace algunos años, como resultado de una política persistente para incrementar los recursos públicos destinados a la salud.
Un segundo periodo ocurrió entre 2006 y 2015, cuyo sello definitorio fue un fortalecimiento progresivo del gasto en salud, no sólo en la Secretaría, sino también en las otras instituciones involucradas y en las erogaciones de las entidades federativas. Como se puede ver en el cuadro 1, en proporción al producto el gasto total en salud pasó de 5.2 a 5.8 puntos porcentuales, y el de la Secretaría de Salud se duplicó según el mismo indicador. De hecho, la mejora del gasto público en su conjunto se debió fundamentalmente al creciente apoyo a la Secretaría, que en esos años reorientó sus erogaciones hacia la población sin seguridad social a través del Seguro Popular. Entre 2006 y 2015 el ramo administrativo destinado al sector salud creció en promedio anual más de 12% a precios constantes, y hubo años, como 2007 y 2008, en los que el aumento superó el 20% ya descontada la inflación.
Las magnitudes presupuestales medidas como proporción de la producción nacional se mueven con dificultades a lo largo del tiempo, pero las ganancias de esos años en medio punto porcentual del PIB no deben ser minimizados. A la distancia, lo que revela ese cambio es un esfuerzo deliberado para iniciar la corrección de un rezago heredado de las décadas de construcción de un sistema nacional de salud segmentado. Por un lado, la población con acceso a la seguridad social derivado de su estatus laboral, y por otro el resto de las personas que no tenían un empleo asalariado y sus familias que recibían asistencia del sistema de salud. La inequidad se magnificó en 1997 con la reforma a la ley del IMSS ya que la inversión fiscal destinada por persona a los beneficiarios de la seguridad social fue mucho mayor que a las mexicanas y mexicanos sin ésta. La desigualdad se empieza a corregir con las reformas de 2003.
La población mexicana de mayores ingresos sale adelante financiando su atención con solvencia, pero los pobres, e incluso la clase media, son vulnerables a los gastos catastróficos ocasionados por la inversión que requiere la atención de su salud cuando no tienen acceso al financiamiento en esta materia. Esta es la gran carencia social que empezó a superarse gracias a estrategias que contaron con soporte presupuestal en ese lapso que inició hacia 2004 y que apoyó consistentemente el Poder Legislativo los siguientes años.
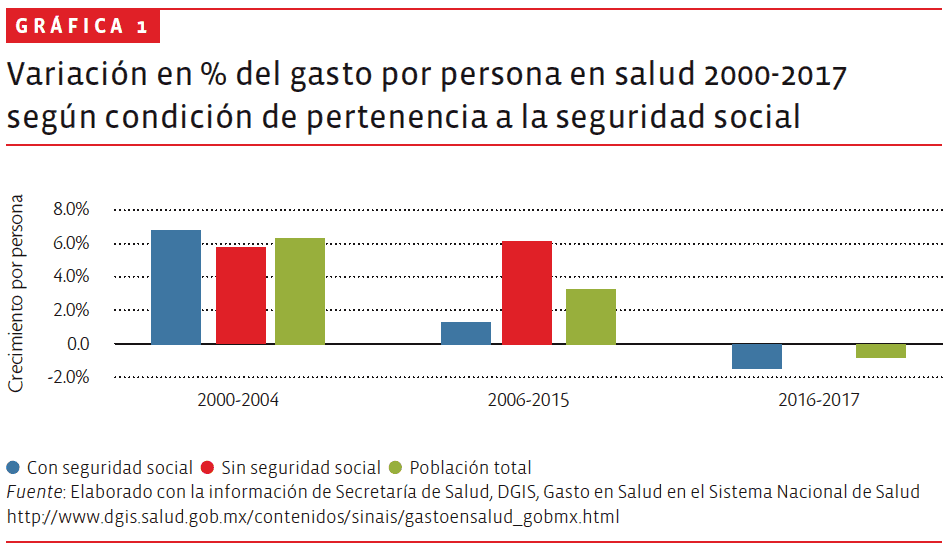
En la gráfica 1 puede advertirse tal cambio: en los primeros años del siglo el gasto por persona de quienes sí tenían seguridad social aumentó en promedio anual más que el de quienes no la tenían. Entre 2005 y 2015, en cambio, el gasto por persona de la población sin seguridad social creció casi cinco veces más que en los que sí contaban con ella.
Por supuesto que lo ideal habría sido que todos los grupos hubieran mejorado más, pero lo que aquí se muestra es que se inició una corrección con consecuencias apreciables en la igualdad social, pues la población que incrementó más su posibilidad de acceder a servicios de salud se localizaba entre los grupos de menor ingreso y en las entidades federativas con mayores rezagos sociales. Diversos trabajos han dejado evidencia robusta que en esos años se redujo el gasto de bolsillo como proporción del gasto total en salud y que disminuyó de manera muy relevante el empobrecimiento de la población por motivos de gastos en salud.
El tercer periodo de esta breve descripción de las tendencias de largo plazo del gasto público en salud inició hace apenas unos años, junto con la estrategia de consolidación fiscal que se puso en práctica a partir de 2015, aunque con repercusiones distintas en las diferentes instituciones y programas. El cambio puede notarse en los tres indicadores incluidos en el cuadro, pero sobre todo en el impacto en el gasto por persona (ver gráfica 1). En valores reales, de hecho, para salud el declive ya había iniciado en 2014.
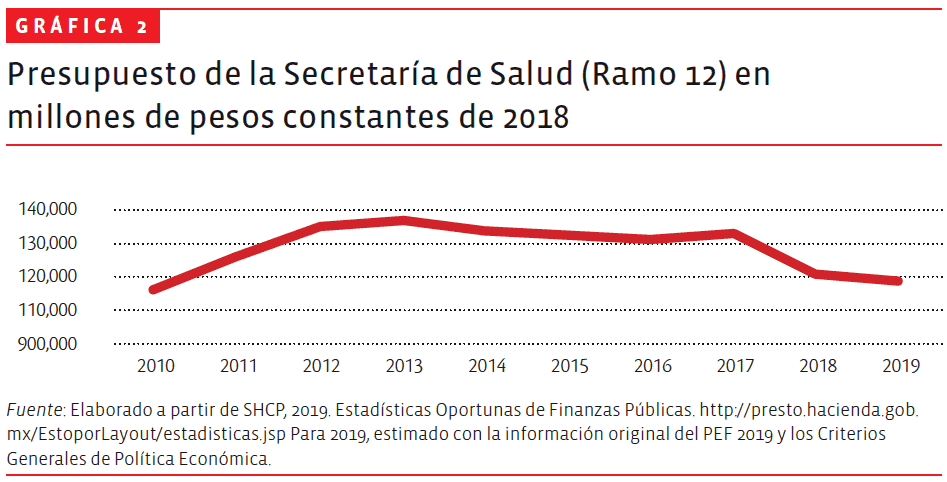
El impacto de la consolidación fiscal fue prácticamente generalizado, y afectó no sólo al gasto corriente sino también a la inversión, con repercusiones en el crecimiento de la economía y las capacidades y alcances de los servicios públicos. En esta tercera etapa seguimos, pues en 2019 el presupuesto en materia de salud se redujo aún más a precios constantes. Afectando en particular a la Secretaría de Salud, cuyo presupuesto podría cerrar el año con niveles inferiores a los que tenía, a precios constantes, en 2012 (ver gráfica 2).
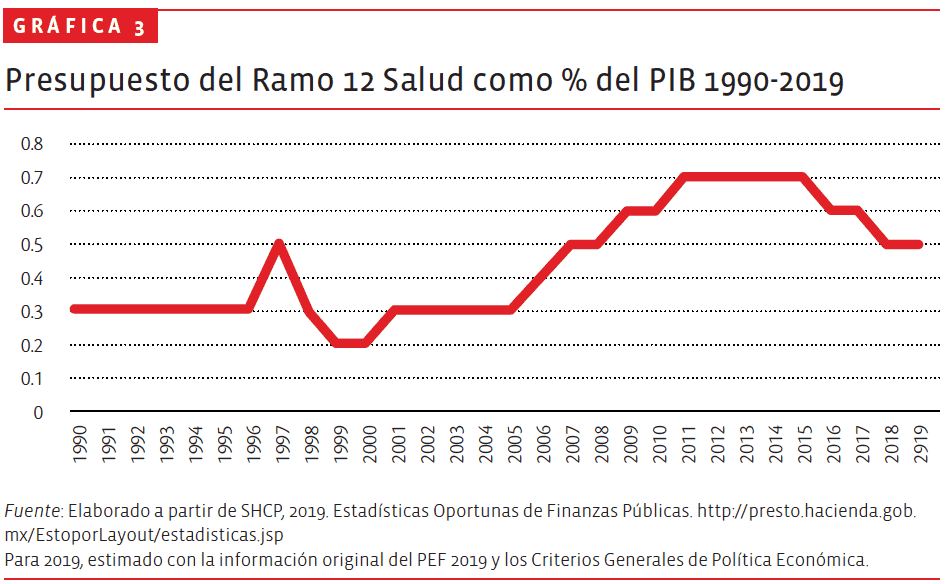
La reducción acumulada en términos reales de 2013 a 2019 se ubicará entre 15% y 16%, alrededor de 2 puntos porcentuales en promedio de caída anual;2 como proporción del PIB, el Ramo 12 regresó a los niveles que tenía hacia 2007-2008 (ver gráfica 3).
En términos comparativos frente a otros países las mejoras del gasto público en salud no fueron suficientes para cerrar las brechas frente a los que dedican una proporción mayor de su producto a la salud, que, por cierto, no son sólo los más desarrollados, sino también algunos en proceso de desarrollo. Lo que ocurrió es que en varios países el gasto en salud creció desde antes de la Gran Recesión de 2008-2009, por lo que incluso con el fortalecimiento de los presupuestos mexicanos de salud la brecha de nuestro país no se redujo, sino que incluso se incrementó en los últimos años. Llama la atención que, en un esfuerzo sostenido que se mantiene en lo que va del siglo, países como Costa Rica, Brasil o Colombia están dedicando proporcionalmente más recursos que México a sus sistemas de salud.
Durante los primeros meses de 2019 afloraron múltiples problemas administrativo-operativos, que impactaron a los institutos nacionales de salud, unidades médicas en diferentes partes del país e incluso a la salud pública por la falta de adquisición de insumos. En alguna medida tales dificultades fueron adjudicadas a los subejercicios del presupuesto de salud durante el primer semestre del año.3 Sin embargo, y sin subestimar el impacto de éstos, bien convendría que fuera subsanado en lo que resta del año. Habría que poner el foco de atención en el esfuerzo nacional para iniciar el camino de recuperación del gasto público en salud a partir del presupuesto 2020.
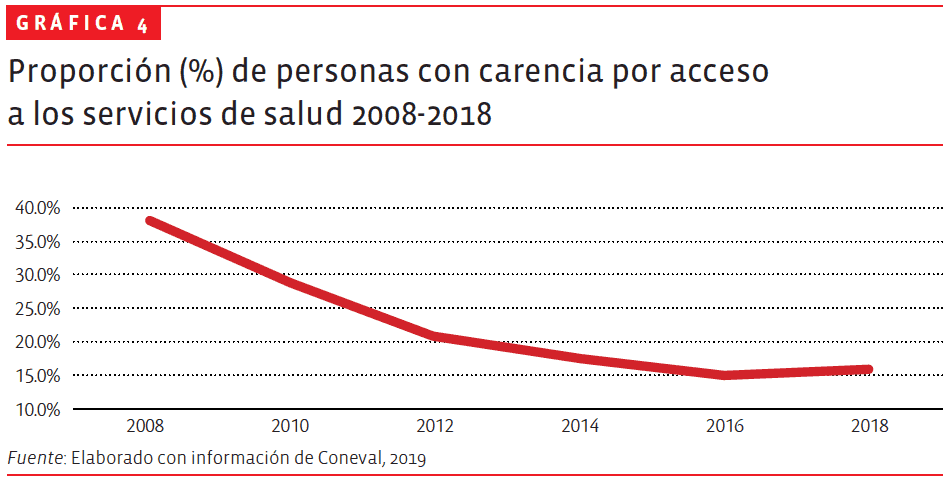
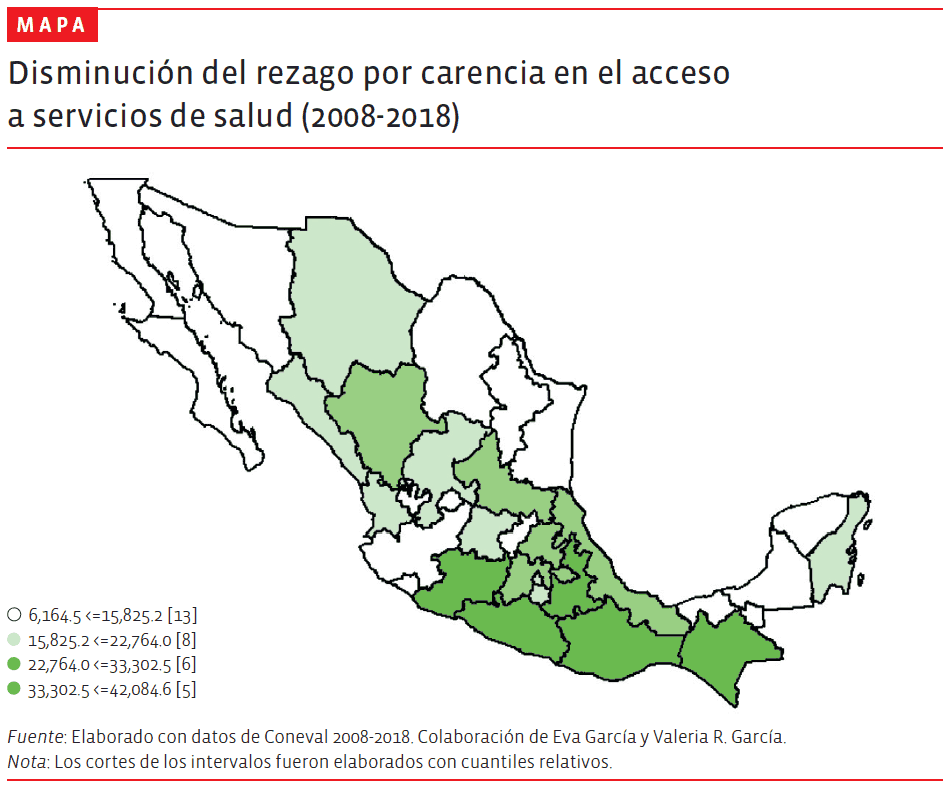
Lo anterior es necesario sobre todo desde la perspectiva de la igualdad social, el abatimiento de la pobreza y la reducción de las brechas regionales de desarrollo, así como el cumplimiento de los compromisos nacionales de salud en el marco de los Objetivos de Desarrollo Sostenible a 2030. La información que recientemente dio a conocer el Coneval sobre la evolución de la pobreza multidimensional de 2008 a 2018 mostró la disminución del rezago por carencia de acceso a la salud en ese periodo (ver gráfica 4). Esta disminución en buena medida puede ser atribuida a las mejoras en el presupuesto de salud, en especial el del Seguro Popular. Sin embargo, esa tendencia favorable se frenó e incluso se revirtió entre 2016 y 2018, lo cual tampoco es ajeno al comportamiento del gasto de salud.
Desde el punto de vista de las brechas regionales de desarrollo es muy significativo que la disminución de carencia por acceso a los servicios de salud se haya registrado, con mayor intensidad, en las entidades con mayor pobreza (ver mapa).
Como lo ha enfatizado esa misma institución y muchas otras voces, la reducción de la carencia por acceso a los servicios es apenas un primer paso en el cumplimiento del derecho a la salud.4 Se requiere avanzar más rápido en el acceso efectivo y en la calidad del mismo, con la integración y coordinación del sistema de salud, la calidad y transparencia del ejercicio de los presupuestos y de los servicios ofrecidos, la atención adecuada a los pacientes, el desarrollo profesional del personal médico y de enfermería, la planeación y aplicación de políticas de largo plazo y los esfuerzos sostenidos de aplicación, la atención a la creciente demanda de servicios que imponen la transición demográfica y epidemiológica, entre otros aspectos clave.
México necesita en los próximos años consolidar un sistema que verse mayoritariamente en lo preventivo y en el primer nivel de atención, así como desarrollar un sistema eficiente de referencia y contrarreferencia para aprovechar toda la infraestructura del sistema sin importar la afiliación o derechohabiencia de las personas.
Lograr lo anterior depende de muchos factores, de la prioridad política que se le otorgue al cumplimiento efectivo del derecho a la salud, para comenzar, pero esto no será posible sin una mejora persistente del gasto público en salud y de su aplicación adecuada y transparente. En la experiencia ha quedado claro que el crecimiento del presupuesto no es una condición suficiente para lograr los mejores estados de salud, como lo muestra con elocuencia el caso de Estados Unidos, pero la evidencia también revela que se requieren niveles de inversión mínimos, que todavía no alcanzamos. Por ello se impone revertir la declinación de los presupuestos en materia de salud, y hacerlo de inmediato pare evitar más riesgos en la calidad de los servicios, en la cobertura y en los indicadores clave que reflejan el estado de nuestra salud.
¿De qué nivel debería ser la inversión pública en salud para estar en condiciones de cumplir efectivamente con la norma constitucional del derecho a la protección en salud? Una estimación de la brecha de gasto apunta a la necesidad de, al menos, duplicar el gasto público que se destinó a la salud en 2018, y aún más considerando una estrategia ampliada de salud preventiva.5 Además, se deben considerar los impactos en la salud de otras áreas que han tenido contracciones incluso mayores que las del sector salud, como por ejemplo en medio ambiente y agua, que son al final de cuentas claros determinantes de la propia salud.
A corto plazo será difícil alcanzar los niveles deseables y necesarios de inversión en salud, pero lo que sí es posible es revertir el deterioro de los últimos años. Esta es una tarea que el Poder Legislativo, y en particular la Cámara de Diputados, tiene en su agenda inmediata, pero también es un asunto de más largo alcance, y que remite a la deliberación nacional en torno a una reforma de la hacienda pública que nos permita ampliar la capacidad del Estado para cumplir adecuadamente con los derechos sociales, empezando, por ejemplo, con el derecho a la salud.
Enrique Provencio
Economista. Es asociado del Programa Universitario de Estudios del Desarrollo e integrante del Consejo Consultivo Ciudadano.
Salomón Chertorivski
Profesor-investigador del CIDE y ex secretario de Salud. Es presidente del consejo consultivo ciudadano Pensando en México.
1 Diario Oficial de la Federación, 12 de julio de 2019. Plan Nacional de Desarrollo 2019-2024.
2 El Centro de Estudios de las Finanzas Públicas de la Cámara de Diputados (CEFP) estimó una caída real promedio anual de 3.9% de 2013 a 2018 del Ramo 12 Salud. Ver: CEFP, 2019, nota informativa Ramo 12 “Salud”, evolución del gasto de sus programas emblemáticos, 2013-2018. http://www.cefp.gob.mx/publicaciones/nota/2019/notacefp0172019.pdf.
3 La variación presupuestal de salud en el primer semestre de 2019 fue de -10.4% a precios reales, muy parecida a la del mismo periodo de 2013, según la Información de Finanzas Públicas y Deuda Pública que la SHCP envía al Congreso de la Unión, y que pueden consultarse en https://www.finanzaspublicas.hacienda.gob.mx/work/models/Finanzas_Publicas/docs/congreso/fp/2019/FP_201906.pdf
De hecho, el decrecimiento real del presupuesto de salud para un primer trimestre de 2013 y 2019 es el más elevado del periodo 2002-2019.
4 Ver Coneval, 2018, Estudio diagnóstico del derecho a la salud. https://www.coneval.org.mx/Evaluacion/IEPSM/Documents/Derechos_Sociales/Diag_derecho_Salud_2018.pdf
5 GESOC, A.C. y CIEP, 2018, Derecho Universal a la Salud en México: análisis de cobertura y costos. https://amiif.org/wp-content/uploads/2018/12/Presentacio%CC%81n-CIEP-GESOC.pdf